Medizinisch- Ökonomischer Fußabdruck der Fachärztinnen und Fachärzte Deutschlands

Vom „Impact“ der Fachärztinnen und Fachärzte in Deutschland
Die medizinische Versorgung ist ein entscheidender Bestandteil des deutschen Gesundheitssystems und spielt eine zentrale Rolle für die Gesundheit und das Wohlbefinden der Bevölkerung. Die Leistungen der Fachärztinnen und Fachärzte für die Gesellschaft oder auch neudeutsch formuliert der Impact der medizinischen Versorgung durch Fachärztinnen und Fachärzte geht dabei weit über den Gesundheitssektor hinaus. Er erstreckt sich über alle gesellschaftlichen Bereiche und prägt das tägliche Leben der Menschen in Deutschland.
Deutschland kann immer noch stolz sein auf sein Gesundheitssystem. Es besticht durch ein Merkmal, das allzu häufig als selbstverständlich angesehen wird: den niedrigschwelligen Zugang zu medizinischer Versorgung für die Bevölkerung. Durch ein gut ausgebautes Netzwerk von niedergelassenen Ärztinnen und Ärzten, Krankenhäusern und weiterer Gesundheitseinrichtungen haben die Bürgerinnen und Bürger Deutschlands in der Regel einen leichten Zugang zu medizinischer Behandlung und Pflege. Dies trägt dazu bei, Krankheiten frühzeitig zu erkennen, zu behandeln und ihre Auswirkungen zu minimieren. Auch in der COVID-19-Pandemie hat sich dieses engmaschige Netzwerk aus vorwiegend vielen wirtschaftlich selbständigen kleinen Einheiten als außerordentlich effizient, schlagfertig und krisenresilient erwiesen.
Darüber hinaus hat die medizinische Versorgung in Deutschland aber auch einen bedeutenden wirtschaftlichen Einfluss und dies sowohl direkt als auch indirekt. Der Gesundheitssektor ist ein wichtiger, oft unterschätzter Wirtschaftsfaktor und schafft Millionen von Arbeitsplätzen in Bereichen wie Medizin, Pflege, Forschung und Pharmazie. Zudem gilt: nur eine gesunde Gesellschaft ist eine produktive Gesellschaft! Der Gesundheitszustand der deutschen Bevölkerung hat maßgeblichen Einfluss auf die deutsche (Volks-)Wirtschaft. Wer ökonomisch denkt, kann also nicht an der Gesundheitsversorgung sparen wollen!
Der demografische Wandel und der medizinische Fortschritt führen zu einem steigenden Bedarf an Pflege und Betreuung und stellen das Gesundheitswesen vor immense Herausforderungen.

Um diesen zu begegnen und nachhaltig die medizinische Versorgung in Deutschland sicher zu stellen, sind kontinuierliche Investitionen in die Gesundheitsinfrastruktur, die Ausbildung, Weiterbildung und Fortbildung von Ärztinnen und Ärzten und medizinischen Fachkräften sowie die Förderung von Forschung und Innovation erforderlich. Damit die Qualität der medizinischen Versorgung in Deutschland hoch bleibt, bedarf es der richtigen Rahmenbedingungen.
Dazu zählt auch eine nachhaltig und solide aufgestellte Finanzierung. In Zeiten von krisenbedingter Inflation, gestiegenen Energiepreisen und zunehmendem Fachkräftemangel sind die finanziellen Rahmenbedingungen für den wirtschaftlichen (Weiter-)Betrieb einer Facharztpraxis für viele Fachärztinnen und Fachärzte in Schieflage geraten. Die Budgetierung ärztlicher Leistungen verschärft diese Rahmenbedingungen und resultiert zwangsläufig in Leistungseinschränkungen und damit längeren Wartezeiten auf Facharzttermine für Patientinnen und Patienten.
Der Spitzenverband Fachärztinnen und Fachärzte Deutschlands e.V. (SpiFa) als der Interessensverband für Fachärztinnen und Fachärzte in Klinik und Praxis in Deutschland setzt sich dafür ein, dass gute Rahmenbedingungen auch in Zukunft gegeben sind und damit die enorme Tatkraft der Fachärzteschaft in Deutschland erhalten bleibt. Mit dieser Broschüre möchte der SpiFa diese enorme Leistungsfähigkeit genauer beleuchten und die Bedeutung der Leistungsfähigkeit der Fachärztinnen und Fachärzte in Zahlen, Daten und Fakten hervorheben – medizinisch wie ökonomisch.
Bedeutung der Gesundheitswirtschaft in Deutschland
Deutschlands Gesundheitswirtschaft umfasst die Herstellung und Vermarktung von Waren und Dienstleistungen für die Bewahrung und Wiederherstellung von Gesundheit.1 Sie gliedert sich dabei in die drei nachfolgenden Bereiche2:
Die medizinische Versorgung durch
- Praxen niedergelassener Ärztinnen und Ärzte
- Krankenhäuser
- Vorsorge- und Rehabilitationseinrichtungen
- Praxen sonstiger medizinischer Berufe
- (Teil-)stationäre Pflegeeinrichtungen
- Ambulante Pflegedienste und -einrichtungen
Die industrielle Gesundheitswirtschaft wie beispielsweise
- Humanarzneimittel
- Medizintechnik
- Vertrieb und Großhandel
- Körper-, Hygiene- und Pflegeprodukte
- Sport- und Freizeitgeräte
- Industrielle Forschung und Entwicklung
- E-Health
Weitere Teilbereiche der Gesundheitswirtschaft wie
- Krankenversicherungen
- öffentliche Verwaltung
- Waren zur eigenständigen Gesundheitsversorgung
- Sport-, Wellness- und Tourismusdienstleistungen
- Einzelhandelsleistungen
- Sonstige Dienstleistungen

Die deutsche Gesundheitswirtschaft leistet einen zentralen Anteil für den Wirtschaftsstandort in Deutschland:
12,7% der gesamtwirtschaftlichen Bruttowertschöpfung im Jahr 2022 sind auf die Gesundheitswirtschaft zurückzuführen. Zudem stellt die Gesundheitswirtschaft in Deutschland 17,7% und damit 8,1 Millionen Arbeitsplätze. Außerdem sind ihr 9,8% der gesamtdeutschen Exporte zuzuschreiben. Die Bruttowertschöpfung liegt damit bei knapp 440 Mrd. Euro für Deutschland, umgerechnet wird demnach jeder achte Euro in der Gesundheitswirtschaft erzielt.
Das hinterlässt einen ökonomischen Fußabdruck der Gesundheitswirtschaft von 775 Mrd. Euro und bedeutet, dass mit jedem produzierten Euro im Gesundheitswesen 0,76 Euro zusätzliche Wertschöpfung in der Gesamtwirtschaft entstehen.3 Über die Hälfte der Bruttowertschöpfung erfolgt dabei durch eine medizinische Versorgung der Wohnbevölkerung.
„Diese drei Faktoren – der medizinische Fortschritt für ein längeres und gesünderes Leben, der wachsende Behandlungsbedarf einer alternden Bevölkerung und die hohe Personalintensität des Gesundheitssektors – werden auch künftig zu einem wachsenden Anteil der Gesundheitsausgaben an der gesamtwirtschaftlichen Wertschöpfung führen. Dies ist bereits dadurch bedingt, dass Produktivitätsfortschritte bzw. Möglichkeiten der Automatisierung im personalintensiven Gesundheitswesen – wie auch in den meisten anderen personennahen Dienstleistungsbereichen – nur in geringerem Umfang als in anderen Sektoren möglich sind. Dies macht eine auskömmliche Finanzierung der gesetzlichen Krankenversicherung erforderlich, die den Gesundheitssektor nicht nur als Kostenfaktor begreift, sondern seine Bedeutung für das Wohlergehen der Bevölkerung würdigt und als attraktives Beschäftigungsfeld erhält. Moderat steigende Beiträge als Ausdruck einer solidarischen Finanzierung eines auch weiterhin hochwertigen Gesundheitswesens für die breite Bevölkerung dürfen daher auch in Zukunft nicht ausgeschlossen werden.“
Empfehlungen des Bundesministeriums für Gesundheit (BMG) für eine stabile, verlässliche und solidarische Finanzierung der gesetzlichen Krankenversicherung nach § 220 Abs. 4 SGB V, Bundesministerium für Gesundheit (BMG) vom 31. Mai 2023

Gesundheitswesen als Beschäftigungsmonitor
Im Vergleich: Die Automobilindustrie
Die Zahl der Erwerbstätigen in der Gesundheitswirtschaft steigt langfristig an. Jede Erwerbstätigkeit in der Gesundheitswirtschaft finanziert dabei rund 1,5 weitere Arbeitsplätze in der gesamten deutschen Volkswirtschaft.

Medizinische Versorgung durch Fachärztinnen und Fachärzte in Deutschland

Das Leistungsvermögen der Ärzteschaft insgesamt und der Fachärztinnen und Fachärzte im Besonderen in der medizinischen Versorgung ist beeindruckend:
- 557,5 Millionen Behandlungsfälle8 in der gesetzlichen Krankenversicherung werden insgesamt durch niedergelassene Ärztinnen und Ärzte, sowie ärztliche Psychotherapeutinnen und -therapeuten pro Jahr für 74 Millionen versicherte Patientinnen und Patienten.
- 339,5 Millionen Behandlungsfälle pro Jahr, rund 61% aller Behandlungsfälle werden dabei durch die niedergelassenen Fachärztinnen und Fachärzte in der ambulanten Grundversorgung sowie der spezialisierten Versorgung versorgt.
- Berücksichtigt man, dass Patientinnen und Patienten pro Quartal durchschnittlich 2-3 mal ihre Ärztin oder ihren Arzt aufsuchen, ergeben sich daraus jährlich rund 1,4 Mrd. Arzt-Patienten-Kontakte in der ambulanten Versorgung.
Hinzu kommen weitere 16,8 Millionen Patientinnen und Patienten, die im Krankenhaus von den Fachärztinnen und Fachärzten versorgt werden. Dabei liegt die Verweildauer der Patientinnen und Patienten im Krankenhaus bei durchschnittlich 7,2 Tagen.9
Unternehmerisch tätig: Niedergelassene Ärztinnen und Ärzte
Wo und wie sich Ärztinnen und Ärzte niederlassen können, hängt von der Bedarfsplanung ab, die regelt, wie viele Ärztinnen und Ärzte es in einer Region gibt und wie sie sich zu verteilen haben.

Wo und wie sich Ärztinnen und Ärzte niederlassen können, hängt von der Bedarfsplanung ab, die regelt, wie viele Ärztinnen und Ärzte es in einer Region gibt und wie sie sich zu verteilen haben.
Dr. med. Dirk Heinrich, Vorstandsvorsitzender
Spitzenverband Fachärztinnen und
Fachärzte Deutschlands e.V. (SpiFa)
Investitionen in eine eigene Praxis
Existenzgründung
Eine Existenzgründung für Ärztinnen und Ärzte gestaltet sich oft sehr unterschiedlich, ob nun bei einer Praxisübernahme oder durch eine Neugründung. Die Kosten für die Gründung einer Hausarztpraxis betrugen im Jahr 2021/2022 rund 179.100 Euro.15 Die Kosten für die Gründung einer fachärztlichen Praxis lagen im Vergleich oft deutlich höher: im Durchschnitt investieren Fachärztinnen und Fachärzte zwischen 100.000 und 400.000 Euro. Die Kosten für die Gründung oder Übernahme einer Praxis sind dabei von verschiedenen Faktoren beeinflusst, wie beispielweise:
- der Modernität der Ausstattung der Praxis,
- ob es sich um eine kassenärztliche oder eine rein privat
- ausgerichtete Praxis handelt,
- ob es eine Fach- oder Hausarztpraxis ist,
- der Lage und Verkehrsanbindung,
- der Infrastruktur,
- dem Image und dem Bekanntheitsgrad,
- der Größe der Praxis,
- der regionalen Versorgungsgegebenheiten,
- sowie der Restlaufzeit von bestehenden Verträgen.16

Kosten des laufenden Praxisbetriebs

Darüber hinaus entwickeln sich auch die weiteren Betriebskosten fort und sorgen für zusätzlichen finanziellen Druck auf die Praxen der Fachärztinnen und Fachärzte. Beispielsweise unterliegen Praxisräume rechtlichen Vorgaben, wie zum Beispiel die Größe der Behandlungsräume sowie die Anzahl der zur Verfügung stehenden Toiletten, aber auch die Genehmigung der Nutzung von Immobilien als Praxisräume. Auch der Brand-, Schall- und Wärmeschutz oder Vorgaben zur Hygiene sind gesetzlich geregelt.18 Diese Vorgaben, sowie die Bereitstellung von Personal, Arbeits- und Behandlungsmaterial sowie einer Praxisausstattung bringen einmalige sowie fortlaufende Investitionen mit sich.19 Die Gesamtaufwendungen einer Praxis für Personal- und Betriebskosten lagen im Jahr 2020 bei etwa 162.000 Euro und damit rund 5% höher als im vorangegangenen Jahr.20
Neben der eigenständigen Führung einer Praxis oder einer Anstellung im Krankhaus gibt es für Ärztinnen und Ärzten auch die Möglichkeit, sich in einer Vertragsarztpraxis, einem medizinischen Versorgungszentrum oder einer Berufsausübungsgemeinschaft anstellen zu lassen. Eine Anstellung als Ärztin oder Arzt erfreut sich in den letzten Jahren wachsender Beliebtheit.

Angestellte Fachärztinnen und Fachärzte im Krankenhaus

Trägerschaften der Krankenhäuser
Es gibt unterschiedliche Arten von Trägern von Krankenhäusern in Deutschland:
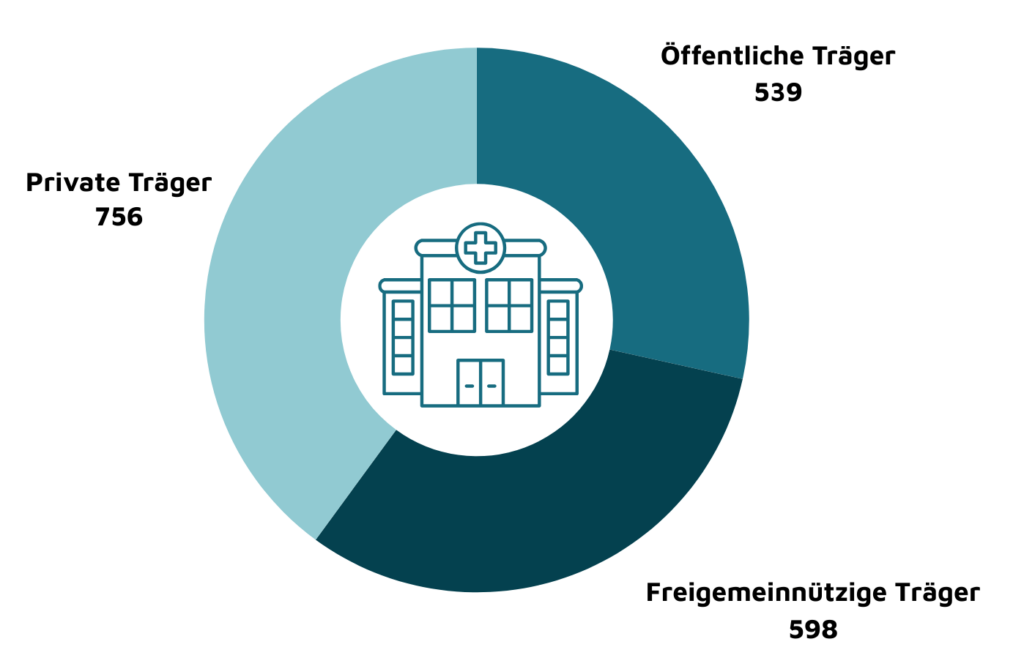
Mit der Verabschiedung des Krankenhausfinanzierungsgesetzes im Jahre 1972 wurde ein duales Finanzierungsmodell für die Finanzierung der Krankenhäuser in Deutschland entwickelt. Die Betriebskosten, die durch die Behandlung von Patientinnen und Patienten entstehen, werden durch die Krankenkassen abgedeckt. Hierzu handeln die Krankenkassen jährlich mit den Trägern der Krankenhäuser entsprechende Versorgungsverträge, sogenannte Krankenhauspläne aus.
Investitionskosten für Neubauten, Umbauten oder Erweiterungsbauten, sowie medizinische Großgeräte werden durch die Bundesländer im Rahmen der Investitionskostenfinanzierung zur Verfügung gestellt.
Durch die Aufnahme in die Krankenhausplanung des jeweiligen Bundeslandes hat ein Krankenhaus gemäß Krankenhausfinanzierungsgesetz (KHG) einen Rechtsanspruch auf eine staatliche Förderung von Investitionen.
Investition in die stationäre Versorgung
Kosten des laufenden Betriebs eines Krankenhauses
Aktueller Trend: Ambulantisierung der Versorgung
Um die Durchführung ambulanter Eingriffe zu fördern, fordern ärztliche Verbände wie der SpiFa mit seinen angeschlossenen Mitgliedsverbänden, aber auch die Bundesregierung seit Längerem, die Ambulantisierung voranzutreiben.
Als jüngste Entwicklung wurde neben dem Katalog der ambulanten Operationen gemäß § 115b SGB V ein weiterer gesetzlicher Ansatz für die Förderung spezieller sektorengleicher Vergütungen für ärztliche Leistungen, sogenannte Hybrid-DRG, durch den Gesetzgeber beschlossen. Durch die Einführung von Hybrid-DRG sollen ambulante Behandlungen und Eingriffe gefördert werden, welche heute überwiegend noch stationär erbracht werden, aber einen geringen Komplexitätsgrad aufweisen und ambulant erbracht werden können. Der SpiFa hat hierfür zusammen mit dem Deutschen Institut für Fachärztliche Versorgungsforschung (DIFA) einen Katalog mit insgesamt 6.920 Prozeduren und Leistungen erstellt, die für die Abrechnung mit Hybrid-DRG infrage kommen. Von diesen Leistungen sind bereits 1.908 Prozeduren im heutigen Katalog für das ambulante Operieren, könnten aber zukünftig durch Hybrid-DRG noch weiter gefördert werden.


Medizinisch-Ökonomische Zwänge im Gesundheitswesen

Professor Giovanni Maio, April 201126
Vor allem in der Krankenhausversorgung wird zunehmend beklagt, dass ökonomische Zielsetzungen zu Qualitätsverlusten in der ärztlichen Versorgung führen, weil das Management in der stationären Versorgung überwiegend betriebswirtschaftlich orientiert ist. Der Medizinbetrieb wird immer mehr durch ökonomische Rahmenbedingungen gesteuert und damit fremdbestimmt. Damit droht das Patientenwohl als das eigentliche Ziel der Krankenversorgung nachrangig zu werden. Diese Entwicklung muss gestoppt werden. Garant dafür sollte die in der Berufsordnung an vorderster Stelle postulierte freie Berufsausübung der Ärztin bzw. des Arztes sein, damit Patientinnen und Patienten möglichst unbeeinflusst von nicht-medizinischen und vor allem ökonomisch motivierten Einflüssen behandelt werden können.
Angehörige freier Berufe erbringen aufgrund ihrer besonderen beruflichen Qualifikation persönlich, eigenverantwortlich und fachlich unabhängig geistig-ideelle Leistungen im gemeinsamen Interesse ihrer Auftraggeber und der Allgemeinheit. Die Berufsausübung unterliegt dabei in der Regel spezifischen berufsrechtlichen Bindungen nach Maßgabe der staatlichen Gesetzgebung oder des von der jeweiligen Berufsvertretung autonom gesetzten Rechts, welches die Professionalität, Qualität und das zu Patientinnen und Patienten bestehende Vertrauensverhältnis gewährleistet und fortentwickelt. Sie unterliegen grundsätzlich einer Bindung an das gesellschaftliche Gemeinwohl.
Der Europäische Gerichtshof hat am 11. Oktober 2001 den freien Beruf generell mit folgender Definition vom Gewerbebetrieb abgegrenzt:
„Freie Berufe sind Tätigkeiten, die ausgesprochenen intellektuellen Charakter haben, eine Qualifikation verlangen und gewöhnlich einer genauen und strengen berufsständischen Regelung unterliegen. Bei der Ausübung einer solchen Tätigkeit hat das persönliche Element besondere Bedeutung und diese Ausübung setzt auf jeden Fall eine große Selbstständigkeit bei der Vornahme der beruflichen Handlung voraus.“
Europäischer Gerichtshof, (2001)
Das Prinzip des freien Berufes lässt sich deshalb auf Dauer nur stärken, wenn die Ärztin und der Arzt grundsätzlich in ihrer medizinischen Indikationsstellung, der Wahl ihrer Therapie, aber auch wirtschaftlich unabhängig sind.
Quellenverzeichnis
1 1. Nationale Branchenkonferenz Gesundheitswirtschaft (2005)
2 WifOR Institute (2023): Gesundheitswirtschaftliche Gesamtrechnung (GGR)
3 Bundesministerium für Wirtschaft und Klimaschutz (BMWK) (2023): Gesundheitswirtschaft – Fakten & Zahlen. Ergebnisse der Gesundheitswirtschaftlichen Gesamtrechnung, Daten 2022.
4 Bundesministerium für Gesundheit (2023): Gesundheitswirtschaft als Jobmotor
5 Bundesministerium für Wirtschaft und Klimaschutz (BMWK) (2023): Gesundheitswirtschaft – Fakten & Zahlen. Ergebnisse der Gesundheitswirtschaftlichen Gesamtrechnung, Daten 2022.
6 Verband der Automobilindustrie e.V. (VDA) (2023), Jahreszahlen
7 Bundesärztekammer (2022): Ergebnisse der Ärztestatistik zum 31.12.2022
8 Kassenärztliche Bundesvereinigung (KBV) (Q4/2021-Q3/2022): Honorarbericht, Daten Q4/2021-Q3/2022
9 Statistisches Bundesamt (2023), Pressemitteilung Nr. 386
10 Kassenärztliche Bundesvereinigung (2023): Mehr als ein Alarmsignal
11, 12 Bundesärztekammer (2022), Ergebnisse der Ärztestatistik zum 31.12.2022
13 Bundesministerium für Wirtschaft und Klimaschutz (BMWK) (2023): Gesundheitswirtschaft – Fakten & Zahlen. Ergebnisse der Gesundheitswirtschaftlichen Gesamtrechnung, Daten 2022.
14 Zentralinstitut für die kassenärztliche Versorgung in Deutschland (2022): Zi-Praxis-Panel Jahresbericht 2021
15 Deutsche Apotheker- und Ärztebank eG (2023): apoBank-Analyse: Investitionen in ärztliche Existenzgründungen 2021/2022 weiter gestiegen
16 Virchowbund (2023): Praxis-Knowhow
17 Zentralinstitut für die kassenärztliche Versorgung in Deutschland (2022): Zi-Praxis-Panel Jahresbericht 2021
18, 19 Virchowbund (2023): Praxis-Knowhow/Personal
20 Zentralinstitut für die kassenärztliche Versorgungsforschung in Deutschland, (2022): Personal- und Betriebskostenentwicklung von Arztpraxen in Deutschland 2017 bis 2020 und Projektion für die Jahre 2021 und 2022 (im Vergleich zur Inflationsrate)
21 AOK (2023), Gesundheitspolitik, Hintergrund, Stationäre Versorgung, Zahlen-Daten-Fakten
22 Land, Beate (2018): Das deutsche Gesundheitssystem Struktur und Finanzierung
23 Statistisches Bundesamt (2023), Pressemitteilung Nr. 242
24 Deutsche Krankenhausgesellschaft (2024): Defizit-Uhr
25 Kassenärztliche Bundesvereinigung (2023): Gesundheitsdaten
26 Bayerisches Ärzteblatt (2012), Ausgabe 7-8, Dr. Max Kaplan


